不眠症に対する認知行動療法
CBT-I

一般的に知られていない、不眠症に対する認知行動療法(CBT-I)について睡眠と心理の関係を研究しているワイエスハートケア代表者が心理カウンセラーの観点から網羅的に解説していきます。
記事の著者:ワイエスハートケア代表者
不眠症に対する認知行動療法とは
不眠症に対する認知行動療法の「CBT-I」とは、「Cognitive Behavior Therapy for Insomnia」の略称になります。
まず、認知行動療法(CBT)は、睡眠のを阻害する考え方や行動に変化を与え、心身ともに健康的な睡眠習慣を身につけることに役立つため、CBT は不眠症の改善に活用されています。
認知行動療法については下記ウェブページで詳しく解説していますので参考にしてください。
この認知行動療法に、睡眠に関連する教育や技法をミックスしたものが「不眠症に対する認知行動療法(CBT-I)」になります。
歴史
1930年台、不眠症に対して認知行動療法の技法である斬新的筋弛緩法が指摘され始めました。1970年台にはリラクゼーション技法(筋緊張を和らげる)として報告され始めています。
1970年~1980年代には、行動理論である刺激制御療法や睡眠制限療法が提案されました。
1980年代後半、不眠症患者の睡眠に対する考え方(認知)によって、不眠症状の維持や悪化させる要因となるとの報告がなされ、考え方のクセ(自動思考含む)や考え方の偏りに着目し、不眠症に認知療法が取り入れることとなりました。
1990年代前までその効果の高さが示され、同年代から睡眠に影響のある知識の強化(睡眠衛生教育)も行われるようになり、認知行動的技法を組み合わせたマニュアルが発行され、認知行動療法として体系化。
5つの効果

不眠症に対する認知行動療法には様々な効果がありますが、その中でも特に効果の高い5つをピックアップしました。
1,不眠症の改善
不眠症の種類、原因には様々なものがあります。
日常生活に起因する場合や心因性の不眠症であれば、様々な種類の不眠症を改善することができます。
不眠症の種類については下記ウェブページを参考にしてください。
2,睡眠の質の向上
不眠症の悩みが改善し、消失・軽減するということは、睡眠の質の向上を意味します。
不眠症改善後、さらに睡眠の質を高めることが可能です。
3,心にゆとりができる
睡眠の質が向上した結果、睡眠に悩む時間が減り、心にゆとりができます。
これにより、人間関係が良好となり、仕事などの判断ミスも減っていき、さらに心にゆとりが生まれるという好循環が発生します。
4,1日にできることが増える
不眠症に対する認知行動療法では、睡眠効率の算出も行いますが、客観的に入眠前や起床後の時間が短縮されていることを把握できるようになります。
勉強や趣味に費やす時間、のんびり過ごせる時間が増えるといった時間効率を引き上げることできることが増えていきます。
5,積極的に活動できる
不眠症といった眠れない不安や恐怖心が軽減又は消失することで、日常でも積極的に活動できるようになります。
自ら積極的に活動するとストレスが軽減し、さらに行動意欲がわいてくる好循環が発生します。
睡眠薬と不眠症の認知行動療法
併用しても良いか

睡眠薬の特性
ベンゾジアゼピン系と呼ばれる睡眠薬が主流となっていますが依存性もあります。
現代では依存性の低いメラトニン作動薬やオレキシン拮抗薬という薬もあります。
CBT-Iの特性
後述する睡眠スケジュール法が、主として眠気のコントロール方法を実践することになります。
睡眠時間と眠くなりやすい環境の双方を整えるという内容になります。
併用可能かどうか
結論、不眠症が重症であったり睡眠薬を増やしていなければ併用することに問題ありません。
ベンゾジアゼピン系等その他の比較的依存性の高い睡眠薬とCBT-Iとの併用の場合、睡眠薬を減薬する恐怖心も出てくるかもしれませんので、この場合は認知再構成を実践するなど、不眠症の改善に多少時間がかかるかもしれません。
メラトニン作動薬やオレキシン拮抗薬はベンゾジアゼピン系と比較すると依存性が低く副作用も少ないため、CBT-Iとの併用によって減薬は早めることができます。
寝る前に筋緊張をとる

筋肉が緊張し、筋肉がこわばることは不眠症を発症する要因の一つになります。
緊張をとることもCBT-Iの中では大切なことになります。
リラクゼーション技法
不眠症の認知行動療法では斬新的筋弛緩法が、筋緊張を緩めるリラクゼーション技法として推奨されています、詳細は後述します。
ストレッチ
寝床に入る30分以内に筋肉を伸ばすストレッチを行うことも有効です。
血流を良くし、手足の末端からの放熱を促し、眠気が発生しやすくなります。
ヨガなども血流がアップのするのでオススメです。
湯船に浸かる
寝床に入る2-3時間前までに湯船に浸かることも筋緊張を緩め、血行を促進し、眠気が発生しやすくなります。
その他
筋緊張を緩め、手足の末端まで血行が良くなる動きの少ない動きであれば効果があります。
不眠症の認知行動療法
構成・やり方

不眠症に対する認知行動療法の構成要素については、下記の米国睡眠医学会ウェブサイトでも公表されています。
Cognitive Behavioral Therapy / American Academy of Sleep Medicine
1,CBT-I各種説明
CBT-Iの導入
初回面談時、CBT-Iと呼ばれる不眠症に対する認知行動療法とはどんなものか、どのように進めていくか、注意事項など説明していきます。
生活環境、不眠症状、既往歴
主訴(不眠症状)、生活環境や既往歴をお伺いし、問題点を明らかにしていきます。
処方薬の各種確認
医療機関で睡眠薬や精神疾患に関する薬、その他使用している薬があれば、確認を行います。
使用している薬によっては、カウンセリングルームでのCBT-Iが難しくなることがあります。
睡眠ダイアリー
睡眠記録をとっていただいて、睡眠効率の算出、客観的な判断や改善に役立てていきます。
生育歴(原則不要)
生い立ちについては、原則お伺いしませんが、不眠症状が長年にわたる場合は、現在からさかのぼってお伺いすることがあります。
2,質問紙による検査
質問紙法による現在の不眠症状の程度を客観的に確認します。
※ 不眠症状は主観的なものなので、客観的評価を踏まえて主観的な症状にフォーカスしていきます。
3,心理教育
睡眠に対する考え方について正しい知識を学んでいただきます。
インターネットでは誤った方法が数多く見られますので、鵜呑みにしないよう注意しましょう。
4,睡眠衛生教育
睡眠そのものの正しい知識を身につけていきます。
コチラも3,同様、インターネットでは誤った知識が数多く見られます。
5、斬新的筋弛緩法
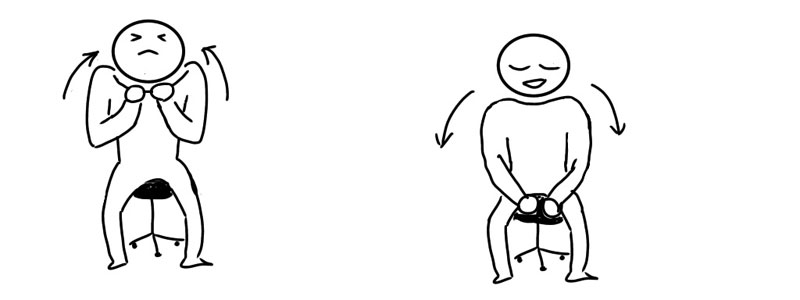
興奮を抑制し、筋肉の緊張を緩和するリラクゼーション技法であり、不眠症のCBT-Iで推奨されています。
ざっくりいうと、上記イラストの通り、体を縮こまらせて一気に力と抜くという方法になります。
6,睡眠スケジュール法
以下に説明する「睡眠記録&睡眠効率」「睡眠制限法」「刺激制限法」の3つを組みあわせて睡眠スケジュール法と呼びます。
睡眠記録と睡眠効率
毎日睡眠記録を取り、睡眠効率を算出します。
睡眠効率が言って以上の割合になるように、睡眠制限法と刺激制限法を実践していきます。
睡眠制限法
例えば、6時間寝ようとしても寝れない時に、あえて睡眠時間を短くして5時間に設定します。
このように、眠気を強度に発生させるために睡眠時間の設定を短くする技法です。
刺激制限法
眠気の発生を妨げるものを発見し、除去していきます。
例えば、寝る1時間前からスマートフォンを見ない、室温や湿度を整える、寝具を自分の合うものに取り替えるなどです。
睡眠スケジュール法における
注意点
睡眠スケジュール法は心理及び睡眠に関する専門的な知識が必要になります。
睡眠専門医やその他深い睡眠知識を有する専門家に相談しながら進めるようにしましょう。
7,認知制御と心理療法
「どうしようと考え込んで不安や恐怖心が極端に強い」「7時間寝るべきだといった決めつけ」「白黒つけないと気が済まない」といった、考え方のクセ(認知の偏り)や自動思考が睡眠の妨げとなっている事があります。
この場合、考え方のバランスが取れるよう(認知制御)に、不眠症に対する認知行動療法とは別の、基本的な認知行動療法(CBT)を行う必要が出てくることがあります。
CBT-Iの終結するまでの時間は延びます。
基本的な認知行動療法の流れの詳細は下記の「進め方」以降の記事を参考にしてみてください。
不眠症に対する認知行動療法(CBT-I)と基本的な認知行動療法(CBT)の双方を活用することになります。
広範囲の深い知識と技術をを求められるため、必ず専門家に依頼し、心理カウンセリングの中で進めていってください。
8,終結と再発予防
不眠症の認知行動療法(CBT-I)全体を振り返り、質問紙法などによる評価を行います。
気になる点や質問を聞いたり、再発予防やアフターフォローについて説明します。
9,アフターフォロー
1~6には含まれませんが、アフターフォローを行います。
クライエントの依頼により、3ヶ月、6ヶ月、12ヶ月などの定期的に行ったり、悪化により臨時で行うことがあります。
気になる点がありましたら、快く引き受けてくださいますので、CBT-I実施機関へお気軽に問い合わせてみてください。
CBT-Iの流れ

- 相談時間・休日表と料金表を確認の上、下側に表示されている『予約・お問い合わせ『お電話』より、CBT-Iを実施したい旨の日時ご予約をお願いします。
- ⇩
- 初回面談:CBT-Iの説明、生活環境、不眠症状、既往歴、処方薬の各種確認。必要であれば生育歴。睡眠ダイアリー(Excel)の記入用紙の送信または配布、ホームワークの設定
- ⇩
- 2回目面談:前回の振り返り、心理教育、睡眠衛生教育、ホームワークの設定。必要であれば、認知制御と心理療法の説明
- ⇩
- 3回目面談:前回の振り返り、リラックス技法(斬新的筋弛緩法等)、ホームワークを設定
- ⇩
- 4~5回目面談:前回の振り返り、睡眠スケジュール法の説明、ホームワークを設定
※ 認知制御への心理療法が必要な場合は面談回数が増加します - ⇩
- 6回目面談:CBT-Iの全体的な振り返り及び評価、終結と再発予防、アフターフォローの説明
- ⇩
- 終了後:必要に応じて臨時にアフターフォローを実施します
※ 上記は原則的な回数です。CBT-Iの進行状況、クライエントの状態により回数は増減します。
CBT-Iを実施できない・中止するケース

以下に当てはまる方は不眠症に対する認知行動療法(CBT-I)を行うことができません。
または、CBT-I実践中に下記に当てはまる項目が発現した場合は中止することがあります。
- 医療機関よりCBT-Iを実施する許可がおりない
- 病気やケガによる身体的機能障害に起因する不眠症である
- 睡眠薬及び関連する薬の服用が増加傾向又は大量の服薬
- 不眠症の症状が重度である
- 精神疾患の症状が重度である
- 感情の起伏が著しく激しい場合
- 自傷他害のおそれがある
- カウンセラーとクライエントの相性が合わないと一方又は双方が判断した場合
- ホームワークの実施が困難である場合
※ 上記に当てはまる場合、医療機関にて医師の指導の下で治療にあたってください。
※ カウンセラーとクライエントの間で相性が合わない場合があります。相性が合わない場合は遠慮なくカウンセラーに伝えましょう。
まとめ

不眠症に対する認知行動療法のメリットはたくさんありますが、CBT-Iそれ自体のデメリットはほぼ存在せず、正しく理解して実践すれば、不眠症は改善し、睡眠の質の向上が目指せます。
丁寧にゆっくり実践していきましょう。
新情報があれば、随時更新していきます。





